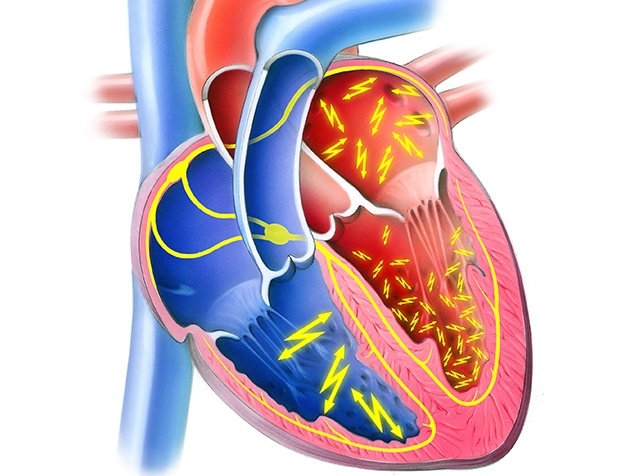
Vorhofflimmern ist die häufigste Herzrhythmusstörung und tritt vor allem im Alter auf. Das Herz schlägt unkoordiniert, wobei die Vorhöfe und die Herzkammern mit unterschiedlichem Rhythmus schlagen. Die Behandlung des Vorhofflimmerns soll den Hirnschlag verhindern, die Lebensqualität verbessern und die Herzschwäche als Spätfolge des Vorhofflimmerns vermeiden.
Falls möglich soll mit der Behandlung des Vorhofflimmerns wieder ein Sinusrhythmus hergestellt werden. Obwohl es keine Studien gibt, die zeigen, dass es hinsichtlich Sterblichkeit oder Komplikationen besser ist, im Sinusrhythmus zu sein als im Vorhofflimmern, ist es für die Patienten aber selbstverständlich viel angenehmer, im Sinusrhythmus zu sein. Man fühlt sich wohler, hat keine Symptome und das Herz reagiert angemessen auf Belastungen.
Oberstes Gebot: Hirnschlag verhindern
Das wichtigste Behandlungsziel bei Vorhofflimmern ist die Verhinderung eines Hirnschlages. Dazu wird eine Rhythmuskontrolle angestrebt. Dies bedeutet den Sinusrhythmus wiederherstellen, Symptome vermindern, Komplikationen vermeiden und möglicherweise Blutverdünnung aufzuheben.
Unbehandeltes Vorhofflimmern ist für rund 15 Prozent der Schlaganfälle verantwortlich. Zur medikamentösen Frequenz- oder Rhythmuskontrolle stehen verschiedene Medikamente zur Verfügung – sogenannte Antiarrhythmika. Diese weisen allerdings auch Nebenwirkungen auf und können einen Rückfall oft nicht verhindern.
Welche Behandlungsmethode angewendet wird, richtet sich immer nach der individuellen Situation: Paroxysmales oder nicht paroxysmales Vorhofflimmern? Zusätzliche Herzerkrankungen ja oder nein? Je nachdem kommen verschiedene elektrophysiologische oder chirurgische Möglichkeiten zum Einsatz.
Ablation – Gewebeanteile im Herzen stilllegen
Bei der Ablation wird Gewebe, das für die unkontrollierte elektrische Herzaktivität verantwortlich ist, zerstört, chirurgisch mit dem Skalpell oder elektrophysiologisch mit dem Katheter (via Radiofrequenz oder Kälte resp. Kryotherapie). Es werden also Narben gesetzt, um gewisse Gewebeanteile im Herzen elektrisch stillzulegen / zu isolieren.
Bei der Katheterablation wird ein Katheter über eine Vene in der Leiste eingeführt und bis in das Herz vorgeschoben, wo im rechten Vorhof dann mittels des Katheters die Narben (Ablation) gesetzt werden. Liegt die Ursache des Vorhofflimmerns im linken Vorhof, ist der Zugang mit einem Katheter weitaus schwieriger zu bewerkstelligen.
Herzchirurgie – Zugang zum Herzen mittels Schlüssellochtechnik
Die chirurgische Ablation wurde ursprünglich in einer offenen Operation am Herzen durchgeführt. Der Patient war dabei an der Herz-Lungenmaschine angeschlossen und für das Vorhofflimmern verantwortliche Gewebeteile wurden regelrecht aus dem Herzen herausgeschnitten. Diese «Maze-Operation» genannte Methode war hinsichtlich Behebung des Vorhofflimmerns sehr erfolgreich, aber natürlich mit erheblichen Komplikationen und Beeinträchtigungen für den Patienten verbunden.
Heute wird das gleiche Resultat chirurgisch mit der Schlüssellochtechnik über einen Zugang zum Herzen mit je drei kleinen Hautschnitten links und rechts des Brustkorbes erzielt. Natürlich ist dabei nicht mehr erforderlich, dass der Patient an die Herz-Lungenmaschine angeschlossen werden muss.
Die Methode eignet sich für die Behandlung des Vorhofflimmerns. Beim paroxysmalen Vorhofflimmern werden mit dieser Technik die Lungenvenen aussen am Herzen isoliert. Die kürzlich erschienene FAST-Studie (Boersma et al. Circulation. 2012 Jan 3;125(1):23-30.) hat gezeigt, dass die chirurgische Methode bei Patienten, die schon einmal eine Katheterablation gehabt haben oder einen erweiterten linken Vorhof aufweisen, nach einem Jahr eine Erfolgsrate von mehr als 70 Prozent aufweist. Demgegenüber liegt die Erfolgsrate der Katheterablation bei diesen Patienten bei knapp 40 Prozent.
In unserer Erfahrung sind die Resultate noch besser. Nach einer thorakoskopischen Ablation bei paroxysmalem Vorhofflimmern ist eine Erfolgsquote von weit über 90% in einem Eingriff zu erwarten. Dazu kommt, dass beim thorakoskopischen Verfahren das linke Herzohr mittels Stapler ausgeschalten wird und somit, unabhängig vom Herzrhythmus, die Blutverdünnung aufgehoben werden kann. Dies bietet den Patienten ein sehr grosses Mass an Komfort und Sicherheit.
Hirnschlagprophylaxe – Blutverdünner einsetzen
Das Risiko für einen Hirnschlag wird mit der CHADS-VASC Tabelle bestimmt, wobei es Punkte für verschiedene Risikofaktoren gibt. Bluthochdruck ergibt z.B. 1 Punkt, Alter über 75 Jahre 2 Punkte, Diabetes 1 Punkt usw. Wer ein Total von 2 Punkten oder mehr erreicht, sollte unbedingt eine Hirnschlagprophylaxe, d.h. heisst eine Blutverdünnung, erhalten.
Tatsächlich erhalten aber Patienten mit Vorhofflimmern oft keine ausreichende Hirnschlagprophylaxe (Blutverdünnung), wie verschiedene Studien aus der Praxis zeigen. Diese Studien beziehen sich allerdings auf die Blutverdünnung mit Vitamin-K-Antagonisten, die relativ schwierig einzustellen sind und regelmässig kontrolliert werden müssen (Quick). Deshalb wurden neue Blutverdünner entwickelt, die einfacher in der Handhabe und Kontrolle sind. Allerdings fehlen zu diesen neuen Blutverdünnern noch die Langzeitdaten.
Eine weitere Risikotabelle, die HAS-BLED Tabelle, hilft dem Arzt, das Blutungsrisiko zu bestimmen, wenn ein Blutverdünner eingenommen werden muss. In der Praxis wird daher das Hirnschlagrisiko (CHADS-VASC Tabelle) immer gegen das Blutungsrisiko (HAS-BLED Tabelle) abgewogen.
Alternativen zur Blutverdünnung
Da das Gerinnsel, welches die Gefässverstopfung verursacht, im linken Herzohr gebildet wird, kann der Hirnschlag verhindert werden, indem das linke Herzohr entweder chirurgisch entfernt oder mit einem «Schirm» abgeschlossen wird. Diese Operation macht vor allem dann Sinn, wenn es wegen der Blutverdünnung Komplikationen gegeben hat oder keine Blutverdünnung gemacht werden kann. Das linke Herzohr spielt vor allem bei jungen, sportlichen Menschen eine Rolle, da es wie ein Turbo wirkt und bei erhöhter Belastung zusätzlich als Pumpreservoir funktioniert. Beim älteren Menschen kann auf ein Herzohr angesichts der potentiellen Komplikationen verzichtet werden.
Das Herzohr hat verschiedene Formen. Man kann diese Formen in Blumenkohl, Kaktus, Hühnerflügel und Windsocke einteilen. Eine interessante Studie (Di Base et al. J Am Coll Cardiol. 2012 Aug 7;60(6):531-8) aus den USA hat gezeigt, dass das Hirnschlagrisiko von der Form des Herzohrs abhängt. Menschen mit Hühnerflügelform haben das tiefste Risiko, während die Kaktus- und Blumenkohlformen das grösste Risiko für einen Hirnschlag bergen. Nicht alle Herzohren sind also gleich gefährlich.
Haben Sie den ersten Teil des Artikels verpasst? Lesen Sie hier den Beitrag «Vorhofflimmern (1 von 2) – Wenn das Herz aus dem Takt gerät» nochmals nach.
Aktuelles zum Thema Vorhofflimmern (Stand Mai 2018)Die Welt der Vorhofflimmer-Ablation ändert sich fortlaufend. Negative Schlagzeilen wie der im April 2018 im ZDF publizierte Beitrag «Riskante Herzablationen nehmen deutlich zu» sind nicht vertrauensfördernd. Jedoch zeigen aktuelle Studien die Vorteile der Katheterablation. So sinkt gemäss kürzlich erschienener CASTLE-AF-Studie das Sterberisiko der Patienten nach der Prozedur im Vergleich zur medikamentösen Therapie deutlich. Weiter zeigt die aktuelle CABANA-Studie einen Vorteil der Ablation gegenüber den Medikamenten insbesondere bei jungen Patienten. Neue Richtlinien von der Europäischen und Amerikanischen Fachgesellschaften für Kardiologie bezeichnen die minimalinvasive Ablation für symptomatisches Vorhofflimmern als eine interessante Therapie bei ausgewählten Patienten. Wichtig ist, genau abzuwägen, wer für welche Therapie in Frage kommt. Hierzu ist ein «HeartTeam» absolut notwendig. Nur so können sich Kardiologen und spezialisierte Herzchirurgen bei komplexen Patienten austauschen, um die passende Behandlungsmethode für den individuellen Patienten auszuwählen. Besondere Situationen in denen ein minimal-invasiver chirurgischer Eingriff in Betracht gezogen werden sollte, können folgende sein: Das Vorhofflimmern tritt auch nach mehrmaligen Katheterablationen wieder auf. Oder es handelt sich um einen Patienten, der weniger Medikamente einnehmen möchte; insbesondere können nach einem minimalinvasiven Eingriff Blutverdünner abgesetzt werden. |
Weitere Informationen:
Erfahren Sie in der CheckUp-Sendung von TeleZüri, wie einem Patienten mit einer sogenannten thorakoskopischen Ablation vom Vorhofflimmern befreit wurde: